Переломы нижней челюсти составляют около 70% всех переломов костей лица. Переломы в области тела нижней челюсти, включая центральные и боковые отделы, область угла, наблюдаются почти у 80% больных. Переломы ветви челюсти разделяют на переломы собственно ветви, венечного и мыщелкового отростка. Следует различать одиночные, двойные (односторонние и двусторонние), тройные и множественные переломы нижней челюсти, без смещения и со смещением отломков, линейные, оскольчатые, с наличием или отсутствием зубов в линии перелома. При формулировке диагноза надо точно указывать анатомическую локализацию линии перелома (при переломах в области тела челюсти —формулы зубов). Характер перелома, смещения отломков зависит от величины и направления травмирующей силы, действия тяги прикрепленных к челюсти жевательных мышц. Переломы в области зубного ряда обычно открытые. Чаще всего линии переломов проходят в местах наименьшего сопротивления кости нижней челюсти («линии слабости»): шейка мыщелкового отростка, угол челюсти, лунка 8 зуба, область клыка, область подбородочного отверствия, средняя линия.
Клиническая картина. Резкие боли при жевании и разговоре. Разлитая отечность мягких тканей в области перелома. Рот полуоткрыт, слюна окрашена кровью (при переломах в пределах зубного ряда с повреждением слизистой оболочки). Нарушение прикуса (ступенчатость зубного ряда). Величина и степень смещения определяются в сантиметрах, миллиметрах или на высоту коронки зуба. При беззубых челюстях состояние прикуса определяется по положению уздечек верхней и нижней губы. При повреждении сосудисто-нервного пучка нижней челюсти нарушена чувствительность в области иннервации подбородочного нерва.
Пальпация нижней челюсти при переломе ее тела определяет патологическую подвижность отломков и локальную болезненность, особенно четко определяемые при бимануальном исследовании. При переломе мыщелкового отростка болезненность определяется впереди от козелка. Пустота суставной впадины при введении пальца в наружный слуховой проход говорит о вывихе или переломе головки нижней челюсти.
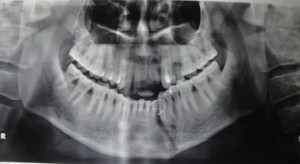
Правильной диагностике помогает рентгенологическое исследование. Так, прямая передняя обзорная рентгенограмма черепа дает представление о характере повреждений различной локализации. Боковые снимки тела и ветви нижней челюсти детализируют переломы в зоне премоляров, моляров, угла и ветви. При переломах мыщелковых отростков обязательно производят томограммы обоих височно-нижнечелюстных суставов в боковой проекции на глубине 2 см от поверхности стола.
Рентгенологически перелом нижней челюсти характеризуется наличием линии просветления, являющейся отображением плоскости перелома, имеющей линейный характер. Осколки чаще мелкие, образуются не всегда. В зоне приложения силы возникают обычно оскольчатые повреждения со сложным рисунком линии просветления. Локализация их нехарактерна. Смещение фрагментов возникает не только вследствие мышечной тяги, но и под воздействием прямой травмирующей силы. Следует учитывать взаимосвязь зубов с линией перелома, состояние периапикальных тканей зубов, находящихся вблизи зоны повреждения, и костных отделов пародонта на всем протяжении зубного ряда.
Среди одиночных переломов нижней челюсти преобладают повреждения в области угла. Плоскость перелома расположена под углом к средней сагиттальной плоскости черепа, наружная и внутренняя кортикальные пластинки повреждаются на разных уровнях, что создает иногда на рентгенограммах ложную картину оскольчатого повреждения. В центральных и боковых участках тела нижней челюсти преобладают смещения по вертикали. При переломах угла смещение невелико, обычно верхний фрагмент подтягивается краниально и поворачивается внутрь. При непрямых переломах в области ветви смещение верхнего фрагмента всегда проходит краниально и кнаружи. Большой фрагмент сдвигается в сторону перелома назад и кверху.
Косой и косовертикальный ход линии просветления говорит о повреждении ветви нижней челюсти. В этих случаях отломки смещаются друг относительно друга по ширине. При переломе обеих ветвей тело нижней челюсти нередко поворачивается вокруг поперечной оси. При этом центральные зубы могут занимать вентральное положение.
Переломы мыщелкового отростка делятся на переломы без смещения фрагментов, внутрисуставные и внесуставные, переломы шейки мыщелкового отростка со смещением фрагментов ротационного характера, когда верхний фрагмент поворачивается кнутри, и люксационные, при которых весь верхний фрагмент выходит из суставной впадины и располагается почти поперечно. О внутрисуставном переломе по рентгенологическим данным можно говорить с уверенностью лишь при переломах головки нижней челюсти.
Лечение. Первая помощь пострадавшему заключается в профилактике кровотечения или борьбе с ним, а также асфиксией, шоком, в введении противостолбнячной сыворотки (3000 ME).
Транспортная (временная) иммобилизация требует использования повязок, фиксирующих нижнюю челюсть к верхней или к своду черепа: марлевых круглых и пращевидных; эластичных по Урбанской; жесткой стандартной подбородочной пращи; стандартной транспортной, состоящей из подбородочной пращи и мягкой головной шапочки; гипсовой пращевидной. При наличии отдельных зубов можно наложить лигатурные повязки из бронзоалюминиевой проволоки диаметром 0,4-0,5 мм, шелковой или нейлоновой нити, полиамидной или капроновой жилки. Основные правила наложения: повязка должна охватывать два стоящих рядом зуба (ее не накладывают на зубы, стоящие на линии перелома), ее накладывают по обе стороны от линии перелома, а также на соответствующие зубы-антагонисты верхней челюсти; лигатуру скручивают по средней линии коронки зуба по часовой стрелке, не травмируя десну. Лигатуры из проволоки следует накладывать на 2-3 дня, на более долгий срок их можно оставлять по особым показаниям. Лигатурное непрерывное связывание полиамидной нитью по Баронову может быть использовано как метод постоянной иммобилизации. Вправление отломков следует проводить только под местной анестезией (проводниковой, инфильтрационной) у места прикрепления жевательных мышц; общая анестезия—по показаниям.
Лечебная иммобилизация. Различают консервативные (ортопедические) и оперативные способы иммобилизации отломков нижней челюсти. При консервативных способах используют шины нелабораторного и лабораторного изготовления. К последним относятся различные сложные протезы, шины Вебера, Ванкевич, Ядровой и др., приспособления, аппараты, используемые при сложных, застарелых переломах, чаще всего с дефектом кости челюсти (см. Ортопедическая стоматология).
У 75% больных для лечения переломов нижней челюсти применяются различные виды внутриротовых шин, которые делятся на фиксирующие, репонирующие и смешанные. Наиболее распространенными внутриротовыми шинами являются все виды гнутых назубных проволочных шин. К фиксирующим шинам относятся: гладкая шина-скоба, применяемая при переломах без смещения; шина с распоркой при отсутствии зубов в линии перелома; шина Рарога для фиксации беззубых отломков при дефекте центрального отдела нижней челюсти; Z-обзорная шина Михельсона при дефекте зубов или альвеолярного отростка нижней и верхней челюсти (ее лучше изготавливать из стальной проволоки).
Репонирующие шины: гнутые назубные шины с зацепными петлями из алюминиевой проволоки; межчелюстная фиксация полиамидной нитью; стандартные назубные ленточные шипы с зацепными крючками Васильева; пластмассовые шины в различных модификациях. Наиболее распространенными являются назубные гнутые алюминиевые шины Тигерштедта, которые изготавливаются индивидуально для каждого больного. Для шинирования больного необходимы: инструменты для наложения шин, алюминиевая проволока диаметром 2 мм, длиной 20-25 см — до 8 г; бронзоалюминиевая проволока диаметром 0,4-0,5 мм, длиной до 10 см — до 9 г; резиновая эластичная трубка для резиновых колец.
При наличии зубов наложение гнутых назубных проволочных шин не представляет трудностей.
Шину-скобу изгибают по форме зубной дуги и фиксируют ко всем зубам бронзоалюминиевой проволокой. Изготовление шины следует начинать с изгиба кольца, крючка или шипа на последние зубы. Они должны быть хорошо подогнаны к зубам и фиксированы. При наличии дефекта кости или отсутствии зубов изгибают по величине дефекта распорочную петлю.
Зацепные петли на шине при необходимости межчелюстного вытяжения изготавливают следующим образом. Сначала делают крючок или шип на конце проволоки и удерживают последнюю в горизонтальной плоскости левой рукой. Крампонными щипцами удерживают ее, а пальцами правой руки делают изгиб у самых щечек щипцов под прямым углом к горизонтали. Не меняя горизонтального положения проволоки, перемещают щипцы к самому углу обогнутой проволоки и правой рукой делают изгиб на 180°. Затем оба конца проволоки выпрямляют в одной плоскости, зажимая щипцы у основания длинного конца проволоки и выпрямляя проволоку правой рукой. Последний момент—сжатие выгнутой петли. Изготовленную шину проверяют во рту больного и фиксируют к зубам бронзоалюминиевой проволокой.
Шина не должна травмировать слизистую оболочку губ и щек, десну. После укрепления шины на петли для осуществления межчелюстного вытяжения надевают резиновые кольца, диаметр которых должен быть в 2 раза меньше расстояния между основанием петель, которые они связывают. Направление тяги определяется степенью и характером смещения отломков.
Оперативные методы лечения. Показания: недостаточное количество или полное отсутствие зубов; подвижность зубов (при заболеваниях пародонта); переломы за пределами зубного ряда (угол, ветвь, мыщелковый отросток); большое смещение отломков с интерпозицией мягких тканей; дефекты кости челюсти; множественные переломы; комбинированные поражения.
Следует применять следующие способы остеосинтеза по Дунаевскому с соавт.
Методы прямого остеосинтеза:
- Внутрикостные-штифты, стержни, спицы, винты.
- Накостные — клей, круговые лигатуры, полумуфты и желобки.
- Внутрикостно-накостные — костный шов различными материалами, включая нитрид-титановую проволоку с памятью формы; накостные пластинки на шурупах; костный шов вместе с накостными спицами; внутрикостно-накостные шины (тавровая балка); химический остеосинтез с помощью быстротвердеющих пластмасс; механический остеосинтез П-образными скобами с помощью костно-сшивающих аппаратов.
Методы непрямого остеосинтеза:
- Внутрикостные-спицы Киршнера, штифтовые внеротовые аппараты без компрессии и с компрессионным устройством.
- Накостные — подвешивание нижней челюсти к верхней, круговые лигатуры с надесневыми шинами и протезами, клеммовые внеротовые аппараты (зажимы), клеммовые внеротовые аппараты с компрессионным устройством (Рудько, Збаржа, Ермолаева-Кулагова).
Переломы у детей часто бывают без смещения по типу «зеленой ветки» в области центрального, бокового отделов, мыщелкового отростка. Применяют каппы из быстротвердеющей пластмассы, пращевидные повязки различной модификации, по показаниям ортодонтические аппараты. В период молочного и сменного прикуса не рекомендуется использование металлических шин. При необходимости их наложения лучше применять стальную проволоку. У детей редко применяют внеротовую фиксацию и оперативные способы из-за опасности повреждения зубных фолликулов.
Осложнения переломов мыщелкового отростка: микрогения, вторичная деформация прикуса.
Общие методы лечения. Перед проведением постоянной иммобилизации должен быть решен вопрос о судьбе зуба в линии перелома, по показаниям проведена хирургическая санация полости рта. Интактные зубы подлежат наблюдению с использованием электроодонтодиагностики. Зубы удаляют при наличии периапикальных воспалительных очагов, выраженных воспалительных явлений в пародонте, разрывов слизистой оболочки и тканей десны, а также вывихнутые, подвижные, раздробленные, мешающие вправлению отломков при вклинении в них зуба.
В зависимости от тяжести травмы, характера и локализации перелома больным назначается противовоспалительная (антибиотики), гипосенсибилизирующая, стимулирующая, общеукрепляющая терапия (витамины, рациональное питание). Необходим специальный уход за полостью рта. Важное значение имеет применение гипербарической оксигенации, лечебной физкультуры, физиотерапии, функциональных методов ведения больного.
Среди физических факторов широкое применение имеют электрическое поле УВЧ и магнитотерапия.
Воздействие электрическим полем УВЧ назначается на 2-3-й день после фиксации отломков нижней челюсти назубными швами и на 3-5-й день после остеосинтеза проволокой при лечении переломов костей нижней челюсти.
Магнитотерапию проводят на 4-5-й день после остеосинтеза или шинирования. Индукция магнитного поля при первых двух процедурах составляет 9-10 мТл, при последующих 12-19 мТл. Применяется ток синусоидальной формы в непрерывном режиме.
Первые две процедуры проводятся в течение 10 мин, последующие — 15 мин.
При двусторонних переломах воздействие выполняется с помощью двух индукторов с прямым сердечником, которые располагаются по обе стороны лица.
Количество процедур зависит от клинической картины (в среднем 5-10 процедур). Начиная с 2-3-й процедуры отмечается заметное уменьшение отека тканей и болезненности в области перелома.
Наличие металлических включений не является противопоказанием к назначению магнитотерапии в указанных дозировках.
Для улучшения консолидации отломков на 12-14-й день после иммобилизации проводится электрофорез кальция на область пораженной половины лица. Для этой цели применяется 2-5% раствор хлорида кальция. Активный электрод с хлоридом кальция (анод) накладывается на кожу лица в месте проекции бывшего перелома, второй электрод (катод) на область предплечья правой или левой руки. Длительность процедуры 20 мин, сила тока 3-5 мА. Курс лечения состоит из 12 процедур, проводимых через день.
Профилактика осложнений (травматический остеомиелит): раннее удаление зуба из линии перелома по показаниям, ушивание лунки наглухо после удаления; своевременная и рациональная иммобилизация; общая терапия.