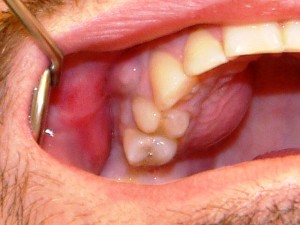
Абсцесс (гнойник, нарыв) — ограниченное скопление гноя в тканях.
Этиология. Чаще всего возбудителем гнойного процесса является монокультура стафилококка, реже в ассоциации с другими микроорганизмами. Проникновение возбудителя в ткань может быть извне (экзогенный путь) или из других органов и тканей (эндогенный путь). Абсцесс может развиться в результате введения химических или лекарственных веществ (25% раствор сульфата магнезии, кордиамина и др.).
Патогенез. Инфекция проникает в ткани челюстно-лицевой области при заболеваниях кожи, слизистой оболочки полости рта (стоматит, хейлит), а также при различных видах повреждений (ранение, эрозии, ссадины, царапины, уколы при проведении инъекционной анестезии и др.). Абсцессы возникают в зубодесневых карманах при пародонтите.
Образование абсцесса начинается с появления в очаге воспаления протеолитических ферментов, которые, расплавляя некротические ткани и продукты клеточного распада, образуют гнойный экссудат. Проявлением неспецифической реактивности организма является образование грануляционной оболочки, предупреждающей распространение гнойника. Прорыв ее ведет к развитию разлитого процесса. При переходе острого процесса в хронический возможно образование свища. Под влиянием пролиферативных процессов абсцесс может подвергнуться рубцеванию.
Клиническая картина. Абсцессы могут быть одиночные (одонтогенные, неодонтогенные) и множественные (при пародонтите). При поверхностно расположенном абсцессе возникает асимметрия лица — ограниченный болезненный инфильтрат с последующим размягчением (флюктуация) в центре. Кожа над ним гиперемирована, лоснится, напряжена, температура ее повышенная.
При глубоко развившихся абсцессах асимметрия, кожные изменения могут отсутствовать или быть менее выражены.
Глубокие абсцессы чаще бывают результатом гнойных процессов в челюстных костях (остеомиелит) или инфицирования парафарингеальной клетчатки микроорганизмами из миндалин (ангина).
Клиническая картина при глубоких абсцессах тяжелее, чем при поверхностных: температура тела поднимается до 38-40° С, общее недомогание, головная боль, тахикардия, плохой сон и аппетит. Количество лейкоцитов повышается до высоких цифр — свыше 10х109/л, СОЭ до 30-60 мм/ч. Болевые ощущения обусловливают нарушение тех или иных функций жевания, глотания, дыхания, речи, что зависит от локализации воспалительного процесса. Острота процесса бывает различна в зависимости от возраста, характера инфекции, локализации процесса, реактивности организма. Время его развития находится в пределах 5-7 дней. Исход может быть различным: самоизлечение с рубцеванием, самопроизвольное вскрытие наружу, прорыв в окружающие ткани с развитием флегмоны.
Диагноз. Распознавание абсцесса в период расплавления тканей в нем не вызывает трудностей: наличие флюктуации подтверждает диагноз. В тех случаях, когда абсцесс плотный, малоболезненный, необходимо проведение диагностической пункции (дифференциальная диагностика с опухолью, актиномикозом, туберкулезным инфильтратом и др.).
Лечение. Сводится к вскрытию абсцесса. В отдельных случаях допускается аспирация гноя с помощью пункции с последующим введением в полость растворов антибиотиков. После вскрытия полость дренируют тампоном с гидрофильными мазями (левомиколь и др.). Антибиотикотерапия и детоксикация проводятся при тяжелом течении абсцесса. Хорошие результаты дают освещение полости гелий-неоновым светом, озвучивание УЗ, УВЧ.
Осложнения: флегмона, тромбоз лицевых вен, а затем черепно-мозговых синусов, абсцесс мозга, сепсис, абсцесс легкого, медиастинит и др.
Прогноз при поверхностных абсцессах благоприятный, при глубоких — более серьезный.